ACCORDとDCCTの差
ACCORDとDCCTは,ほぼ同じ実験コンセプトでした.
糖尿病であっても その血糖コントロールを正常人にできるだけ近づければ,合併症リスクもまた正常人並にさげられるはずだと予測していました. 実際どちらも,その時点での強化療法(=常に血糖値監視してインスリンを小刻みに注射する又は薬を投与する)により,効果的にHbA1cを下げることには成功しました.
しかし,結果は正反対でした. DCCTでは 網膜症・腎症,すなわち微小血管合併症を激減させることに成功したのに,ACCORDでは心疾患死亡率がかえって増えてしまいました.
それまでの糖尿病治療とは,
血糖値が高いのが糖尿病なのだから,血糖値を正常レベルにまで下げれば,あらゆる合併症は正常人と同レベルになるはず,したがってHbA1cを正常人並に下げればよい
この考えだけで突き進んできました.
しかし,ACCORD試験により,HbA1cが一見正常レベルであっても,それは低血糖によるものかもしれない.そして糖尿病患者の低血糖は,特に心疾患リスクの高い糖尿病患者の場合は,低血糖が命取りになることもあると教えてくれました.
さて そうなると 糖尿病の治療は難しくなりました.HbA1cの数字が仮に正常人並に低い値であったとしても,本当に正常と同じような血糖コントロールでそうなのか,それとも患者が頻繁に低血糖を起こしているから,血糖値の乱高下が平均されてHbA1cが低いだけなのか,それを見極めないといけません.
よって 連続血糖値測定器(CGM)が急速に普及することになりました.低血糖を確実に検出する方法はCGMしかないからです.
CGMで調べてみると
ACCORD試験の結果を受けて,一見良好なHbA1c(<7.0%)の人と,7.0%以上の人とに CGM(連続血糖値測定器)を装着してもらい,夜間に低血糖が発生していないかを調べた実験が行われました.

対象者は 下の表の通りです.
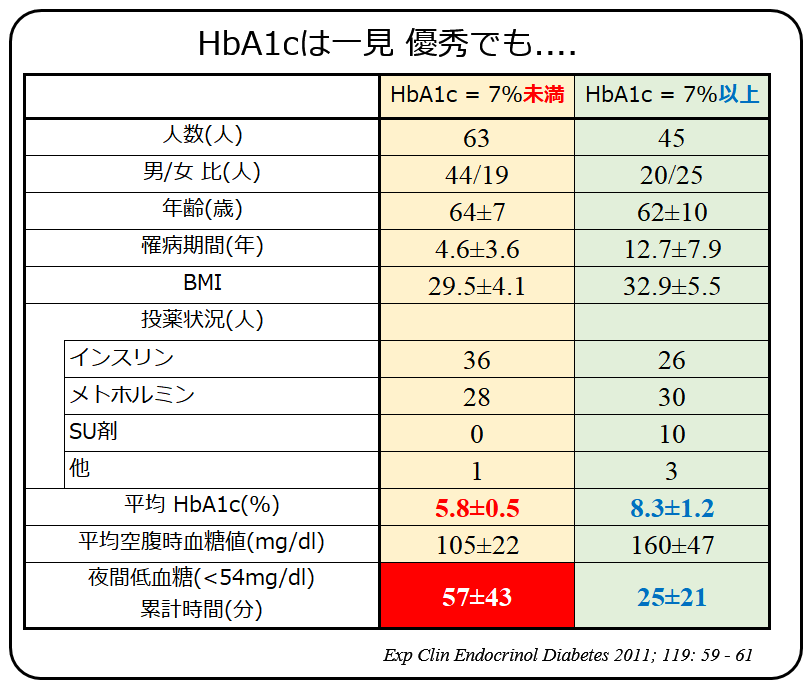
CGMを見れば明らかでした. HbA1cが低いグループの方では,無自覚であっても頻繁に低血糖を起こしている人が多かったのです. 特に夜間の低血糖は,誰も(=本人も)気づきません.
ACCORDの教訓
ACCORDの教訓は,
HbA1cばかりを注目して,どんな患者にも無差別にインスリンや薬をバンバン使えばいいというものではない
がわかったことでした.
では どうすればいいのか
- 高血糖が長期にわたり継続すると,網膜症(→失明)や腎症(→透析) などの微小血管合併症リスクが高くなる.
- かと言って,HbA1cだけを見て インスリンや薬で強引にHbAa1cを下げても低血糖(→心疾患)が発生しやすくなる.
その回答は,安定が一番ということでした.
血糖値は高からず,極端に低くもならず,さらに『激しく変動しないこと』,当たり前ですが,これが『正常人の血糖値パターン』なのです.
たしかにインスリンやSU剤などの薬物は,スポット的に血糖値を下げます.しかし薬で抑え込んだ血糖値は 薬の効果が切れれば上昇してきます.それを嫌って大量投与すれば,今度は低血糖が起こりやすくなります.
もちろん正常人でも,一日の血糖値はある程度は変動します. しかし,それは投薬による力づくの変動とは異なり,ジェットコースターのような急上昇/急降下とはなりません.
とすれば,『糖尿病患者が できるだけ正常人に近い血糖値パターンをめざす』とは,この図のどちら(茶色と紺色)を目標にすればいいのでしょうか?
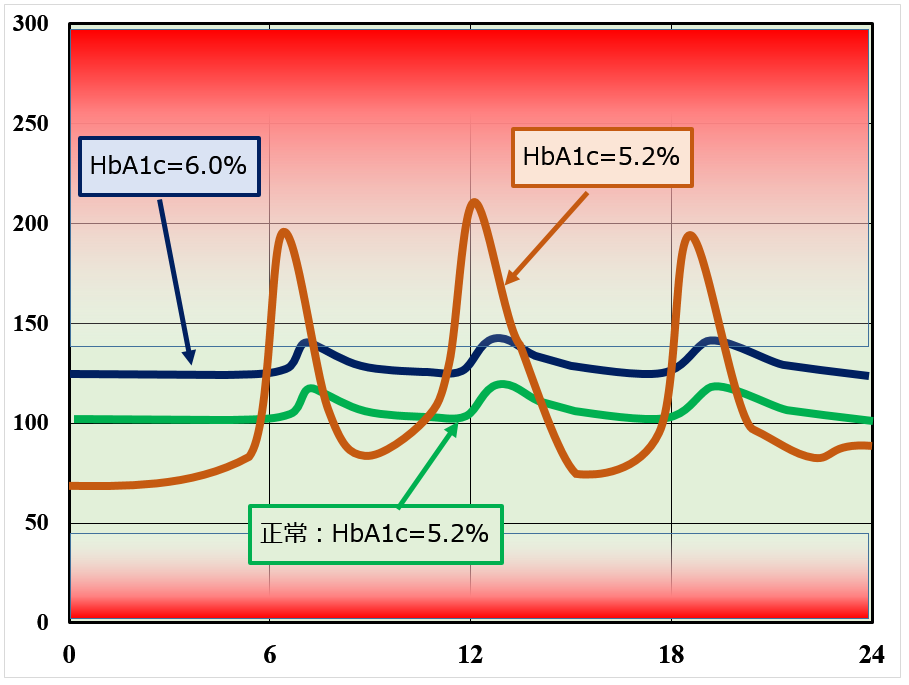
ジェットコースターではなくてメリーゴーランドのようにゆったりしたものであるべきです.もちろん平均血糖値は低いにこしたことはないのですが,それは低血糖の危険がなければ,という条件付きでしょう.

メリーゴーランド:(C) niboshi-neko さん
ライフスタイル全般を見て
高血糖は放置できない,しかし 低血糖はもっと危険だという状況のもとで,ふたたび注目されるようになったのは,糖尿病治療の原点=ライフスタイルの全般にわたる改善です. つまり食事療法・運動療法,そして肥満の人の場合は減量です.そこで糖尿病治療の本流としての食事療法に再び目が向けられ始めました.
[31]に続く


コメント
>糖尿病治療の本流としての食事療法に再び目が向けられ始めました.
糖質制限をはじめ、いろいろな食事メソッドが存在しますが、病態に合わせて設定された(あるいは自ら設定した)食事を続けられる人はどれくらいいるのでしょう。
また、それぞれの食事メソッドが合う、合わないと言う事もあるようですが、勘に頼るのではなく、きちんと管理された状態で本当に合わない人と言うのはどれくらいの割合でいるのでしょう。それらを追跡、分析していけば、個人個人の違いを洗い出す事にもつながり、その違いから糖尿病に至る機序の違いも分かってくるのではないかと、そしてその違いは治療方法に反映できるのではないかと思います。
少なからず、糖質制限が合わない人はいるように思いますが、現時点ではなぜ合わないかという事が明確に示されていません。
糖質制限を推奨する立場からは、そういう場合は「ほとんどがカロリー不足」と説明しています。
カロリー不足と言うのは要するに総量がたりないと言う事ですが、それだけではないように感じています。
私の経験上、腸内細菌叢の違いが大きいのではないかと予想しています。
極端な食事の例を挙げれば「不食」と言う世界が実際に存在し、NASAも認めており、ほとんど食事をせずに(基礎代謝にはるかに足らない量で)生きている人が世界中に(日本にも)います。
彼らの主張の多くは、プラーナ(太陽の光)をエネルギーにしているという事のようですが、現代の科学でわかる範囲では、エネルギーのほとんどは腸内細菌叢によって得ているようです。
これは、極端な例ですが、腸内細菌叢の違いは、食事療法が合う、合わないという事に非常に重要なファクターだと考えています。
したがって、誰でも同じ食事をすれば同じ結果が得られるという事はないと思いますから、この観点からも個別の治療方法(食事療法)、ライフスタイルが推奨されるべきと考えています。
>それぞれの食事メソッド
仮に AIなどを使って,すべての日本人の食事パターンが完全に記録されたとしたら,それは一人一人異なっており,二つと同じものはないだろうと思っています.一緒に暮らしている家族でも,やはり少しづつ違いますから.
したがって,もしも『Perfect 食事メソッドガイドライン』を完成させたら,1つのメソッドに1頁としても,1億2650万頁になるとかw
昨年 発行した『糖尿病診療ガイドラン 2019』策定にあたっては,栄養食事指導について,関係者にアンケートをとったようですが( 『糖尿病』63巻 p.91-109 ),『エビデンスに基づいてコンセンサスを得る』のは不可能と判断して,ガイドラインがああなったようです.
おはようございます
appleです
インシュリン注射をしていない人がCGMを装着するには
日本では個人輸入しか手段はないのでしょうか?
出来れば装着したいと思っています
メリットデメリットも教えてくださると助かります
私の調べたところでは,
厚労省:医療機器の保険適用について
https://www.mhlw.go.jp/content/12404000/000400313.pdf
特定の資格を有する医療機関において,下記の条件を満たす患者へのCGM装着が保険適用となるようです.
(1)治療方針策定のために血糖プロファイルを必要とする1型糖尿病患者
(2)低血糖・高血糖発作を繰り返す等重篤な有害事象がおきている血糖コントロールが不安定な2型糖尿病患者であって、医師の指示に従い血糖コントロールを行う意志のある者
したがって1型でない場合は,重篤な症状があると 当該医療機関の医師が判断した場合だけのようですね.
やはり日本ではまだまだ主流にはなりませんね
ありがとうございました。